Vortragsabend im Rahmen der Nierenwoche in der Wolframstraße in Stuttgart
Am 19. September 2007 luden die Ärzte der Internistischen Gemeinschaftspraxis und der Selbsthilfeverein Niere Baden-Württemberg e. V im Rahmen der Nierenwoche zum achten Mal zum "Patientenforum chronische Krankheiten" ein. Im frisch renovierten und sanierten Seminarraum begrüßte Dr. Jörg Meinshausen rund 60 Interessierten, die der Einladung gefolgt waren. Als Vertreter des Patientenverbandes begrüßte auch Herr Müller die Gäste und wünschte allen einen informativen Abend.
 Zur Einführung erläuterte Dr. Meinshausen, dass seit 2 Jahren die Nierenwoche mit der Hochdruckwoche der Deutschen Hochdruckliga kombiniert ist. Der Grund dafür ist den meisten Nierenkranken geläufig, denn der Bluthochdruck ist nach wie vor eine der beiden Hauptursachen für Nierenversagen und die daraus folgende Dialysepflichtigkeit. Das chronische Nierenversagen wiederum führt dann kurz- oder langfristig zu weiteren Erkrankungen. Um zwei dieser Folgeerkrankungen ging es an diesem Abend. "Osteoporosevorbeugung und Gefäßschutz bei Nierenkrankheiten" lauteten die Themen des Abends. Bekanntlich handelt es sich bei der Osteoporose um eine Schädigung der Knochen. Das was sich nun auf den ersten Blick wie zwei völlig verschiedene Themen anhört, ist in Wahrheit sehr eng miteinander verbunden, so erläuterte Dr. Meinshausen. Bevor er auf die besondere Situation bei Nierenkranken einging, hörten wir die allgemeinen Risikofaktoren für eine Osteoporoseentwicklung.
Zur Einführung erläuterte Dr. Meinshausen, dass seit 2 Jahren die Nierenwoche mit der Hochdruckwoche der Deutschen Hochdruckliga kombiniert ist. Der Grund dafür ist den meisten Nierenkranken geläufig, denn der Bluthochdruck ist nach wie vor eine der beiden Hauptursachen für Nierenversagen und die daraus folgende Dialysepflichtigkeit. Das chronische Nierenversagen wiederum führt dann kurz- oder langfristig zu weiteren Erkrankungen. Um zwei dieser Folgeerkrankungen ging es an diesem Abend. "Osteoporosevorbeugung und Gefäßschutz bei Nierenkrankheiten" lauteten die Themen des Abends. Bekanntlich handelt es sich bei der Osteoporose um eine Schädigung der Knochen. Das was sich nun auf den ersten Blick wie zwei völlig verschiedene Themen anhört, ist in Wahrheit sehr eng miteinander verbunden, so erläuterte Dr. Meinshausen. Bevor er auf die besondere Situation bei Nierenkranken einging, hörten wir die allgemeinen Risikofaktoren für eine Osteoporoseentwicklung.
Dass jährlich 2 Mia. € für die Behandlung von Osteoporose und deren Folgeerkrankungen benötigt werden, zeigt, Osteoporose ist ein weit verbreitetes Leiden, dem man durchaus große Aufmerksamkeit widmen sollte. Laut einer WHO-Schätzung leiden rund 30 Prozent aller über 50jährigen Frauen an Osteoporose und 7,7 % der Frauen sowie 5,3 % aller Männer haben eine Wirbelkörperfraktur.
Frau zu sein ist also grundsätzlich schon ein Risikofaktor für die Entwicklung einer Osteoporose und je später die Regelblutung eingesetzt hat, um so höher das Risiko. Ein niedriges Körpergewicht, Alkoholund Zigarettenkonsum sowie Bewegungs- und Eiweißmangel sind weitere Risiken. Außerdem gibt es die sekundäre Osteoporose, das heißt, die Ursache sind Medikamente oder andere Erkrankungen. Das sind die Cortisoneinnahme, Tumorerkrankungen, Rheumaerkrankungen, entzündliche Darmerkrankungen, Schilddrüsenüberfunktion und eben Nierenerkrankungen bzw. eine Transplantation.
Natürlich gibt es auch für die Osteoporose inzwischen wie für alle mehr oder weniger erforschten Krankheiten Präventions- und Therapieempfehlungen. Diese Empfehlungen beruhen auf zahlreiche Studien und werden weltweit von verschiedenen Organisationen niedergeschrieben und veröffentlicht. Dies ist z. B. in Großbritannien die Royal College of Physicians, in den USA die NIH Consensus Panel und in Deutschland die Arzneimittelkommission der Deutschen Ärzteschaft.
Präventiv sind drei verschiedene Behandlungsstufen vorgesehen. Bei der Primärprävention handelt es sich um eine Vorsorge bevor überhaupt ein Schaden eingetreten ist. Hier geht es um den Aufbau und Erhalt des gesunden Knochens. Dabei ist der Aufbau des gesunden Knochens nur etwa bis zum 30. Lebensjahr möglich, denn bereits zwischen dem 20. und 30. Lebensjahr ist die Aufbauphase des Knochens abgeschlossen und es beginnt der Knochenabbau. Die Sekundärprävention dient der Verhinderung von Frakturen bei Risikogruppen, das heißt, der Knochen ist bereits geschädigt und ein Fortschreiten soll möglichst verhindert werden. Im dritten Schritt geht es um die Verhinderung von Folgefrakturen und Folgeerkrankungen bei Osteporose, was mit Tertiärprävention benannt ist. Dabei kann Folgeerkrankung z. B. auch eine Lungenembolie sein, ausgelöst durch Bettlägerigkeit nach Frakturen.
Auch für die Osteoporosetherapie gibt es drei verschiedene Möglichkeiten. Mit der Basistherapie, der Vitamin D-Gabe, wird lediglich ein vorhandener Mangel ausgeglichen. Die Knochenabbauhemmer sollen, wie der Name schon sagt, den Beginn bzw. das Fortschreiten des Knochenabbaus unterbinden. Hierzu werden Biphosphonate, Östrogene, Calcitonin und Östregenrezeptormodulatoren eingesetzt. Die dritte Möglichkeit ist der Einsatz von Knochenanabolikern, also Medikamenten, die den Knochenaufbau wieder fördern sollen. Hierzu werden Gestagene, Fluoride und Parathormon eingesetzt. Der Einsatz von Fluoriden ist allerdings zweifelhaft, da der Knochen zwar wieder aufgebaut wird, aber die Frakturen nicht abnehmen, somit also keine wirkliche Knochenstabilität erreicht wird. Die Reduktion der Frakturrate und die Erhöhung der Knochendichte sind Maßstab für den Therapieerfolg.
Über die Indikation zur Knochendichtemessung besteht weltweit keine Einigkeit. In Deutschland gilt die Empfehlung für Risikopatienten. Dies sind z. B. familiär vorbelastete Patienten oder Patienten, die von den anfangs genannten Risikofaktoren betroffen sind.
Und hier beginnt nun das eigentliche erste Thema des Abends, die Osteoporosevorbeugung bei Nierenkranken. Laut Dr. Meinshausen ist das ganze Thema Osteoporose sehr kompliziert und komplex, die Osteoporose bei Nierenkranken ist allerdings noch um ein Vielfaches komplizierter. Somit sei es auch vollkommen in Ordnung, wenn einige der Teilnehmer den nunmehr folgenden Ausführungen nicht ganz folgen könnten. Selbst für die meisten Fachleute sei das Thema sehr schwierig, zumal man erst in den letzten Jahren immer mehr Zusammenhänge erforsche und begreife.
Bei Nierenkranken spricht man nicht von Osteoporose sondern von renaler Osteopatie. Zu Beginn der Erkrankung gibt es keinerlei Beschwerden (Symptomlosigkeit). Dies ist einerseits sehr gut, da der Patient nicht leidet, andererseits aber auch sehr tykisch, da präventive Maßnahmen möglicher Weise versäumt werden und bei Auftritt erster Beschwerden die Krankheit bereits fortgeschritten ist. Wenn dann die ersten Knochenschmerzen auftreten, sind Mikrofrakturen die Ursache. Diese sind so klein, dass sie selbst auf Röntgenbildern nicht sichtbar sind sondern erst durch eine Computertomografie. Im weiteren Verlauf kommt es durch Vitamin D-Mangel und Hyperparathyreoidismus zur Muskelschwäche. Letztendlich können dann durch schwere Frakturen in den langen Knochen sowie Tumorbildungen in den Knochen Skelettdeformationen auftreten.
Wie schon erwähnt, das Thema ist kompliziert und somit verwundert es auch nicht, dass Knochenschmerzen besonders bei Nierenkranken auch ganz andere Ursachen haben können. Dies sind Amyloidose (Eiweißablagerungen), Metastasen und Plasmozyten (Knochenkrebs), Osteomyelitis und Spondylodiscitis (Knochenentzündungen), Neuropatischer Schmerz (ursächlich in den Nerven), Knocheninfarkt (Absterben eines Knochens/Knochenteils), die ganz normale Altersosteoporose, Arthrose sowie Gicht oder Pseudogicht.
Was aber sind die Ursachen für die Renale Osteopatie, also für die durch Nierenkrankheit ausgelöste Osteoporose. Hauptursache ist ein Mangel an Vitamin D. Dieser kommt zustande durch geringere UV-Einstrahlung (viel Zeit für Dialyse, dafür weniger Zeit für die Sonne), durch die Benutzung von Sonnencreme, da durch die Creme die UV-Aufnahme gedrosselt wird (Nierenkranke sollten allerdings wegen der erhöhten Hautkrebsgefahr keinesfalls auf Sonnencreme verzichten), weiterhin durch eine altersbedingte geringere Umwandlungsfähigkeit und durch eine geringere Vitamin D-Aufnahme im Darm.
Nicht zu vergessen ist die mangelnde oder nicht mehr vorhandene Nierenfunktion wodurch die Umwandlung von Vitamin D in das benötigte aktive Vitamin D ausbleibt (Beginn des Hyperparathyreoidismus).
Die unmittelbaren Folgen für die Knochen (ossär) sind schlechte Knochenwerte (BAP und TRAP-Werte). Daneben gibt es bei dauerhaftem Mangel auch langfristige Folgen für den Organismus, die nicht den Knochen betreffen (extraossär). Dies sind Störungen des Immunsystems, vermehrte Tumorbildung, Auswirkungen auf das Gefäßsystem sowie eine Beeinträchtigung der Muskelfunktion. Die erste und beste Therapie ist somit die frühestmögliche Zufuhr von aktivem Vitamin D, also schon in der prädialytischen Phase, das heißt, wenn die Nierenerkrankung bereits fortgeschritten ist, aber die Notwendigkeit zur Dialysetherapie noch nicht besteht.
Neben der Vitamin D-Gabe kann im weiteren Verlauf auch eine Calciumzufuhr notwendig sein. Allerdings sind Calcium und Vitamin D zwar grundsätzlich bei erhöhter Zufuhr nicht unbedingt nebenwirkungsfrei. Im Gegenteil, vor allem Calcium kann bei vermehrter Zufuhr sogar enorme Schäden verursachen. Daher wurden in den letzten Jahren neue Medikamente entwickelt, die zwar die erwünschte Wirkung von Calcium und Vitamin D haben, aber, da es sich eben nicht wirklich um Calcium und Vitamin D handelt, bleiben die Nebenwirkungen aus.
Der calciumersetzende Wirkstoff nennt sich Calcimimetika und ist bekannt unter den Namen Cinacalcet oder Mimpara. Das Medikament wirkt an der Nebenschilddrüse durch Erhöhung der Calciumempfindlichkeit. Das heißt, die Reaktion auf Calcium wird verbessert. Dadurch sinken im Blut das Parathormon und das Calciumphosphatprodukt. Im Tierversuch zeigen sich sogar weitere positive Eigenschaften, die jedoch am Menschen noch nicht getestet wurden.
Beim Vitamin D-Ersatz spricht man von Vitamin D Analoga, unter dem Medikamentennamen Paracalcitriol oder Zemplar bekannt. Dieses Medikament wirkt ebenfalls an den Nebenschilddrüsen sowie im Darm, wodurch auch eine Verminderung des Parathormon und des Calciumphospatprodukt erreicht wird.
Die renale Oseopatie und Störungen im Calcium-Phosphatstoffwechsel hängen unmittelbar zusammen. Mehr als die Hälfte aller Dialysepatienten sind von dieser Problematik betroffen. Das hat die bereits oben genannten ossären und extraossären Probleme zur Folge.
Außer dem Ausgleich des Vitamin D- und Calciummangels sind im weiteren der Acidoseausgleich (Bikarbonat) und die Phosphatsenkung sowie im besonderen auch eine gute Dialysedosis (je nach Restnierenfunktion mindestens 3 bis 5 Stunden dreimal wöchentlich) wichtig. Wenn das Parathormon nicht mehr in den Normbereich bis minimal erhöhten Normbereich zurückzubringen ist, muss eine Parathyreodektomie, also eine operative Entfernung der Nebenschilddrüsen bis auf einen kleinen Rest, vorgenommen werden.
Ziel all dieser Maßnahmen ist es, die Normwerte zu erreichen und damit Folgeschäden zu verhindern und das Überleben zu verlängern. Die Zielwerte liegen für Vitamin D > 20 – 30 ug/ml, für Phosphat < 1,8 mmol / l, Calsium < 2,4 mmol / l und Parathormon (PTH) 150 – 300 pg/ml.
Beim normalen Knochenstoffwechsel befinden sich die Knochen in einem ständigen Abbau von verbrauchten Knochenzellen und Wiederaufbau von neuen Knochenzellen. Innerhalb von 4 bis 8 Monaten hat sich somit jeder einzelne Knochen im Körper komplett erneuert. Dies geschieht nicht nur einmal, sondern ein ganzes Leben lang.
 Um zu diagnostizieren, ob dieser Knochenstoffwechsel richtig funktioniert, gibt es verschiedene Untersuchungsmöglichkeiten. Verschiedene Blutwerte werden kontrolliert, dies sind die Alkalische Phosphortase, Calcium, Phosphat, die Knochenmarker (BAP und TRAP), das Parathormon und der Vitamin D-Gehalt. Als weitere Maßnahme können Röntgenuntersuchungen gemacht werden von den Händen oder der Wirbelsäule. Diese speziellen Röntgenuntersuchungen messen die Knochendichte. Dabei gilt die Messung der Knochendichte an der Wirbelsäule als sicherste Methode und weltweit als sogenannter "Goldstandard". Erst als letzte Maßnahme, wenn all diese genannten Untersuchungen in Kombination mit der Erfahrung des Arztes keine Klarheit bringen, wird eine Knochenbiopsie gemacht, um die Struktur des Knochens direkt unter dem Mikroskop zu untersuchen. Die nebenstehende Grafik (wegen der besseren Erkennbarkeit rot eingefärbt) zeigt so eine Knochengewebsprobe, links mit leichter Osteoporoseschädigung, rechts mit schwerer Osteoporoseschädigung.
Um zu diagnostizieren, ob dieser Knochenstoffwechsel richtig funktioniert, gibt es verschiedene Untersuchungsmöglichkeiten. Verschiedene Blutwerte werden kontrolliert, dies sind die Alkalische Phosphortase, Calcium, Phosphat, die Knochenmarker (BAP und TRAP), das Parathormon und der Vitamin D-Gehalt. Als weitere Maßnahme können Röntgenuntersuchungen gemacht werden von den Händen oder der Wirbelsäule. Diese speziellen Röntgenuntersuchungen messen die Knochendichte. Dabei gilt die Messung der Knochendichte an der Wirbelsäule als sicherste Methode und weltweit als sogenannter "Goldstandard". Erst als letzte Maßnahme, wenn all diese genannten Untersuchungen in Kombination mit der Erfahrung des Arztes keine Klarheit bringen, wird eine Knochenbiopsie gemacht, um die Struktur des Knochens direkt unter dem Mikroskop zu untersuchen. Die nebenstehende Grafik (wegen der besseren Erkennbarkeit rot eingefärbt) zeigt so eine Knochengewebsprobe, links mit leichter Osteoporoseschädigung, rechts mit schwerer Osteoporoseschädigung.
 Damit übergab Dr. Mainshausen nach einer kurzen Fragerunde aus der Zuhörerschaft das Wort an Dr. Christoph Machleidt. Sein Thema waren die Gefahren für die Gefäße sowie deren Schutz. Mit der nebenstehenden Grafik leitete er in das Thema ein. Hier sieht man, was mit den Gefäßen im Laufe eines Lebens passieren kann, wenn man nicht gut auf sie aufpasst. Bei Dialysepatienten gehören Herz- und Gefäßerkrankungen mit über 50 % zu den häufigsten Todesursachen. Eine weitere große amerikanische Studie hat die Herz-/Kreislaufbedingte Sterblichkeit aller Menschen mit der von Dialysepatienten vergleichen. Diese Studie zeigt einerseits, dass im Laufe des Lebens die Herz-/Kreislaufbedingte Sterblichkeit enorm ansteigt. Zum Zweiten ist aber auch zu sehen, dass für Dialysepatienten, die bereits in jungen Jahren erkranken, das Risiko, an Herz- Kreislaufproblemen zu versterben, schon im Alter zwischen 25 und 34 Jahren genauso groß ist, wie bei der Restbevölkerung im Alter 75 bis 84 Jahren. Das dürfte Grund genug sein, schon frühzeitig etwas zu unternehmen, damit es gar nicht soweit kommt.
Damit übergab Dr. Mainshausen nach einer kurzen Fragerunde aus der Zuhörerschaft das Wort an Dr. Christoph Machleidt. Sein Thema waren die Gefahren für die Gefäße sowie deren Schutz. Mit der nebenstehenden Grafik leitete er in das Thema ein. Hier sieht man, was mit den Gefäßen im Laufe eines Lebens passieren kann, wenn man nicht gut auf sie aufpasst. Bei Dialysepatienten gehören Herz- und Gefäßerkrankungen mit über 50 % zu den häufigsten Todesursachen. Eine weitere große amerikanische Studie hat die Herz-/Kreislaufbedingte Sterblichkeit aller Menschen mit der von Dialysepatienten vergleichen. Diese Studie zeigt einerseits, dass im Laufe des Lebens die Herz-/Kreislaufbedingte Sterblichkeit enorm ansteigt. Zum Zweiten ist aber auch zu sehen, dass für Dialysepatienten, die bereits in jungen Jahren erkranken, das Risiko, an Herz- Kreislaufproblemen zu versterben, schon im Alter zwischen 25 und 34 Jahren genauso groß ist, wie bei der Restbevölkerung im Alter 75 bis 84 Jahren. Das dürfte Grund genug sein, schon frühzeitig etwas zu unternehmen, damit es gar nicht soweit kommt.
Es gibt vielfältige Ursachen für eine Gefäßerkrankung. Die klassischen, erst mal von einer Nierenerkrankung unabhängigen Ursachen sind:
- Bluthochdruck
- Diabetes mellitus
- Fettstoffwechselstörung (Cholesterin)
- Rauchen
- Bewegungsmangel sowie Stress
Jeder einzelne Punkt stellt ein Risiko dar und wenn noch mehrere Faktoren zusammen kommen, erhöht sich das Risiko um ein Vielfaches. Für Dialysepatienten stellen diese Faktoren ebenso wie für alle anderen Menschen ein erhebliches Risiko für eine Herz-/Gefäßerkrankung dar. Es kommt allerdings noch ein weiterer Risikofaktor hinzu, der auch schon für die Knochenschäden verantwortliche Hyperparathyeroidismus.
Zu den Risikofaktoren im Einzelnen:
Der Bluthochdruck erhöht das Risiko für Schlaganfall, Herzinfarkt, andere Gefäßerkrankungen und eine Nierenerkrankung. Angesichts dieses Risikos und der vielen nachfolgenden Konsequenzen ist es traurig, dass laut Dr. Machleidt zwar rd. 70 % der Bluthochdruckpatienten von ihrem hohen Blutdruck wissen, jedoch nur rd. 30 % deswegen in Behandlung sind.
Zahlreiche Studien haben inzwischen bewiesen, ab 140 / 90 hat jeder erwachsene Mensch unabhängig vom Alter einen behandlungsbedürftigen Bluthochdruck, was allerdings nicht heißt, dass von vorne herein Medikamente eingesetzt werden müssen. Bei einem leichten Hochdruck reicht oft auch schon die Reduktion von Salz und / oder Gewicht oder mehr Bewegung.
Folgende Zielwerte (oder niedriger) gilt es zu erreichen:
- 135 / 85 mmHg, wenn keine weiteren Erkrankungen vorliegen
- 130 / 80 mmHg bei Diabetes mellitus und Herzkranzgefäßerkrankung
- 125 / 85 mmHg bei Nierenerkrankungen mit Funktionseinschränkung
- 120 / 75 mmHg bei Nierenerkrankungen mit zusätzlich großer Eiweißausscheidung
Bei Nierenkranken kann die frühzeitige Behandlung des Bluthochdrucks das Fortschreiten der Erkrankung stoppen oder verlangsamen, so dass die Dialysepflichtigkeit in jedem Fall hinausgezögert, teilweise sogar ganz vermieden werden kann! Von allen Wirkstoffgruppen, die bei Bluthochdruck eingesetzt werden können, sind für Nierenkranke ACE-Hemmer und Angiotensin-Blocker besonders geeignet.
Beim Diabetes mellitus gibt es zwei Gruppen. Beim Typ-II-Diabetes ist zwar Insulin vorhanden, jedoch ist die Funktion des Insulins eingeschränkt. Früher wurde der Typ-II-Diabetes auch Altersdiabetes genannt, da er vorwiegend bei alten Menschen vorkam. Heute trifft das allerdings nicht mehr zu, da auch schon Kinder und Jugendlich an diesem Diabetes erkranken. Ursache hierfür ist vor allem starkes Übergewicht schon im Kindesalter. Beim Typ-I-Diabetes ist gar kein Insulin mehr vorhanden. Ursache dafür kann z. B. eine Infektion sein. Bei beiden Diabetestypen gilt, je besser der Patient therapiert wird und sich an die Therapievorgaben hält, desto geringer ist das Risiko für eine Gefäßerkrankung.
Fett ist nicht gleich Fett, das weiß jeder der seine Aufmerksamkeit hin und wieder dem Kochen widmet. Genauso ist es auch bei den Fettanteilen im Blut, da gibt es viele schlechte und einen guten. Bei einer Fettstoffwechselstörung sind oft die schlechten Fette zu viel vorhanden und das gute zu wenig. Die Ursachen hierfür sind sehr stark ernährungsbedingt.
Die einzelnen Werte sind das Gesamtcholesterin, das LDL-Cholesterin, das Lipoprotein(a) und die Neutralfette, bekannt als Triglyzeride. Von diesen Fetten sollte nicht zuviel vorhanden sein. Das einzig gute Fett ist das HDL-Cholesterin. Dieses sollte auf keinen Fall zu niedrig sein, denn das HDL-Cholesterin schützt sogar die Gefäße vor den schlechten Fetten.
Gesichert ist inzwischen, dass eine Fettstoffwechselstörung behandelt werden sollte nach einem Herzinfarkt, nach einem Schlaganfall, bei Diabetes mellitus sowie bei einer Erkrankung der Bauchschlagader oder der Beingefäße (Schaufensterkrankheit). Ob eine Behandlung auch bei Nierenkranken sinnvoll ist oder sogar vorsorglich, wenn noch gar keine Gefäßerkrankung vorliegt, ist bisher nicht nachgewiesen. Für die Behandlung von Nierenkranken wurde allerdings aktuell eine große Untersuchung durchgeführt (SHARP-Studie), an der sich auch die Ärzte der Internistische Gemeinschaftspraxis beteiligt haben. Diese Studie wird derzeit ausgewertet.
Auch das Rauchen erhöht das Herzinfarktrisiko enorm. Mit 36 % beträgt allein das Rauchen mehr als ein Drittel des Infarktrisikos. Allerdings gibt es durchaus Hoffnung und Gründe fürs Aufhören, denn bereits 2 Jahre nach der Verbannung der Zigarette hat sich das Risiko gegenüber Nichtrauchern wieder normalisiert.
Bis zu 12 % des Herzinfarktrisikos geht auf Bewegungsmangel zurück. Aber auch hier gibt es Hoffnung, denn durch regelmäßigen leichten Ausdauersport wie Walking oder Nordic Walking wird auch dieses Risiko wieder erheblich gesenkt.
Stress hat einen direkten negativen Einfluss auf die Innenschicht der Blutgefäße (Endothel) und auch indirekt wirkt sich Stress negativ aus durch die damit oftmals verbundene Zunahme der anderen Risikofaktoren.
Und nun zum besonderen Risiko der Nierenerkrankung. Wie langjährige Untersuchungen zeigen, bedeutet schon die alleinige Nierenerkrankung ein hohes Risiko, an einer Herzkreis-Kreislaufproblematik zu erkranken oder zu versterben. Dabei gilt, das Risiko steigt ab einer Kreatinin-Clearence unter 60 % und je niedriger die Clearence desto höher das Risiko.
Die besonderen Risiken einer Nierenerkrankung sind:
- ein chronischer Entzündungszustand
Dies ist nicht ein unbedingt äußerlich oder an Entzündungswerten erkennbarer Zustand. Es geht um die verminderte Ausscheidung von Botenstoffen des Immunsystems (Zytokine), um Stress für das Herz durch hohe Gewichtszunahmen (Wasser), Verminderung der Antioxidation sowie die Verminderung gefäßschützender Faktoren (NO). - die Überfunktion der Nebenschilddrüsen (Hyperparathyreoidismus)
Die Problematik besteht in der erhöhten Calciumaufnahme durch calciumhaltige Phosphatbinder und Vitamin D. Außerdem hat das Parathormon selbst einen ungünstigen Einfluss auf die Blutgefäße. - Die Blutarmut bei Niereninsuffizienz
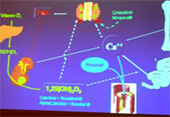 Wie genau die Zusammenhänge der Hyperparathyreoidismus- Problematik sind, erklärte Dr. Machleidt anhand der nebenstehenden Grafik. Es gibt hier verschiedene Kreisläufe, die sich gegenseitig beeinflussen, das heißt, wenn ein Parameter in einem Kreislauf nicht richtig funktioniert, hat dies Auswirkungen auf das ganze zusammenhängende System. Drehund Angel-punkt ist das sogenannte aktive Vitamin D. Das mit der Nahrung aufgenommene Vitamin D muss erst vom Körper in das aktive Vitamin D verwandelt werden, damit es für die Weiterverwendung geeignet ist. Diese Umwandlung geschieht in einem ersten Schritt in der Leber und in einem zweiten Schritt in der Niere. Wenn nunmehr die Niere in ihrer Funktion eingeschränkt ist oder gar nicht mehr funktioniert, findet auch der Umwandlungsprozess nicht mehr statt und es kommt zu einem Mangel an aktivem Vitamin D. Benötigt wird dieses Vitamin D, um im Darm das für viele Körperfunktionen, u. a. für die Muskelfunktion, notwendige Calcium im Darm aus der Nahrung herauszulösen. Wenn nun ein Vitamin DMangel herrscht, hat dies zwei Reaktionen zur Folge. Da der Körper Calcium auf jeden Fall benötigt, wird es dort herausgeholt, wo es reichlich vorhanden ist, aus den Knochen (Osteoporose / renale Osteopatie). Zum zweiten stellt die Nebenschilddrüse einen Calciummangel fest. Sie produziert daher vermehrt Parathormon als Signalgeber an die Niere, um die Vitamin D-Produktion anzukurbeln, was aber aufgrund mangelnder Nierenfunktion nicht möglich ist. Mit der Zeit rastet die Nebenschilddrüse völlig aus und produziert endlos Parathormon. Wenn zu dieser Problematik noch erhöhte Blutphosphatwerte hinzu kommen, vereinen sich Phosphat und Calcium, verhärten und lagern sich an den Gefäßinnenwänden ab (Gefäßverkalkung).
Wie genau die Zusammenhänge der Hyperparathyreoidismus- Problematik sind, erklärte Dr. Machleidt anhand der nebenstehenden Grafik. Es gibt hier verschiedene Kreisläufe, die sich gegenseitig beeinflussen, das heißt, wenn ein Parameter in einem Kreislauf nicht richtig funktioniert, hat dies Auswirkungen auf das ganze zusammenhängende System. Drehund Angel-punkt ist das sogenannte aktive Vitamin D. Das mit der Nahrung aufgenommene Vitamin D muss erst vom Körper in das aktive Vitamin D verwandelt werden, damit es für die Weiterverwendung geeignet ist. Diese Umwandlung geschieht in einem ersten Schritt in der Leber und in einem zweiten Schritt in der Niere. Wenn nunmehr die Niere in ihrer Funktion eingeschränkt ist oder gar nicht mehr funktioniert, findet auch der Umwandlungsprozess nicht mehr statt und es kommt zu einem Mangel an aktivem Vitamin D. Benötigt wird dieses Vitamin D, um im Darm das für viele Körperfunktionen, u. a. für die Muskelfunktion, notwendige Calcium im Darm aus der Nahrung herauszulösen. Wenn nun ein Vitamin DMangel herrscht, hat dies zwei Reaktionen zur Folge. Da der Körper Calcium auf jeden Fall benötigt, wird es dort herausgeholt, wo es reichlich vorhanden ist, aus den Knochen (Osteoporose / renale Osteopatie). Zum zweiten stellt die Nebenschilddrüse einen Calciummangel fest. Sie produziert daher vermehrt Parathormon als Signalgeber an die Niere, um die Vitamin D-Produktion anzukurbeln, was aber aufgrund mangelnder Nierenfunktion nicht möglich ist. Mit der Zeit rastet die Nebenschilddrüse völlig aus und produziert endlos Parathormon. Wenn zu dieser Problematik noch erhöhte Blutphosphatwerte hinzu kommen, vereinen sich Phosphat und Calcium, verhärten und lagern sich an den Gefäßinnenwänden ab (Gefäßverkalkung).
Die beste Therapie ist, es möglichst gar nicht so weit kommen zu lassen. Somit ist eine Phosphatarme Ernährung zur Reduktion calciumhaltiger Phosphatbinder nicht nur wünschenswert, sondern durchaus von großer Bedeutung. Eine weitere Möglichkeit ist der Einsatz neuerer calciumfreier Phosphatbinder. Beim ersten Ansatz einer Parathormonerhöhung sollte aktives Vitamin D gegeben werden. Dies kann auch schon lange vor Dialysebeginn der Fall sein. Und an der Dialyse sollten Dialysate mit niedrigen Calciumgehalten von 1,25 bis 1,5 mmol/l verwendet werden.
Als weiterer Schutz vor Herz-Kreislauferkrankungen sollte die Blutarmut beseitigt werden, denn eine Verdickung der Herzwand und damit eine eingeschränkte Herzleistung sind die Folge. Ein HB von 12 – 13 g/l ist das Ziel, die Behandlung mit Erythropoetin sollte rechtzeitig begonnen werden.
Wie schon erwähnt, hat auch die Nierenerkrankung selbst abhängig von der Creatinin-Clearence (zeigt die Nierenfunktionsrate) Einfluss auf die Gefäße. Somit verwundert es nicht, dass bereits eine Studie aus dem Jahr 1985 gezeigt hat, dass ein früher Dialysebeginn sich positiv auf das Überleben auswirkt. Der Blutdruck wird verbessert, eine Phase der Mangelernährung und der mangelnden Leistungsfähigkeit wird vermieden, weniger Krankenhausaufenthalte sind notwendig und die Arbeitsfähigkeit bleibt auch über die Phase des Dialysebeginns erhalten, was gerade in der heutigen Arbeitsmarktsituation ein nicht uninteressantes Argument ist. Die heutigen Richtlinienempfehlungen von K/DOQI sagen, der Dialysestart sollte bei einer Creatinin-Clearence von 15 bis 18 ml/min, bei Diabetikern, die ja gefäßmäßig schon vorgeschädigt sind, bei 18 bis 20 ml/min. sein.
In Deutschland dürfen wir uns diesbezüglich glücklich schätzen, da es ausreichend Dialyseplätze gibt, um auch wirklich jedem Patienten den rechtzeitigen Dialysebeginn zu ermöglichen.
Ein recht herzliches Dankeschön geht an die Referenten Dr. Jörg Meinshausen und Dr. Christoph Machleidt, die diese Information wirklich sehr eindrucksvoll und sehr verständlich an die Zuhörerschaft weitergaben.
Monika Centmayer
